Method Article
A dermatoscopia auxilia no diagnóstico do lúpus eritematoso discóide
Neste Artigo
Resumo
Aqui, apresentamos um protocolo para demonstrar a utilidade da dermatoscopia em doenças reumáticas. Além disso, descrevemos as manifestações dermatoscópicas das lesões cutâneas do lúpus eritematoso discóide.
Resumo
A dermatoscopia é uma importante forma não invasiva de exame que desempenha um papel crítico no diagnóstico de doenças reumáticas acompanhadas de lesões cutâneas. Esta técnica é realizada em tempo real e pode, portanto, auxiliar na determinação do local da biópsia de pele. As lesões cutâneas são manifestações comuns e importantes da maioria das doenças reumáticas, incluindo o lúpus eritematoso. Em algumas doenças reumáticas, como a artrite reumatóide, a incidência de erupções cutâneas pode não ser tão alta; no entanto, as lesões que se desenvolvem podem ser diversas e enganosas, complicando o diagnóstico. A dermatoscopia e a observação de características microscópicas podem auxiliar no diagnóstico de doenças primárias em seus estágios iniciais. Aqui, apresentamos um protocolo que fornece uma visão geral detalhada do processo de operação padronizado da dermatoscopia. Além disso, usando o lúpus eritematoso discóide como exemplo, demonstramos o importante papel da dermatoscopia no diagnóstico de muitas doenças reumáticas diferentes. Por fim, discutimos as diversas manifestações dermatoscópicas de diferentes doenças reumáticas e suas lesões cutâneas associadas.
Introdução
A dermatoscopia é uma técnica diagnóstica emergente não invasiva que tem sido amplamente aplicada em várias doenças dermatológicas, desempenhando um papel importante nas fases iniciais do diagnóstico. Está se tornando cada vez mais utilizado no diagnóstico de doenças inflamatórias e reumáticas. Essa técnica tem as vantagens de ser não invasiva e realizada em tempo real, auxiliando na determinação do local da biópsia de pele. O princípio básico da dermatoscopia envolve o uso de uma interface líquida ou tecnologia de luz polarizada para reduzir a luz retroespalhada causada pelo estrato córneo da pele; Isso permite a ampliação das lesões por um fator de dezenas a centenas, facilitando a observação posterior da estrutura sob o estrato córneo e até mesmo da derme superficial. Essa visualização não apenas auxilia no diagnóstico e diagnóstico diferencial da doença, mas também ajuda a orientar o tratamento e julgar a eficácia do tratamento1. Essa técnica contorna a dor, o trauma e as cicatrizes causadas por exames invasivos e reduz a dor nos pacientes. Atualmente, dois tipos de dermatoscopia são aplicados: polarização (Dermatoscopia Polari-luz, DP) e infiltração (Dermatoscopia Soakage, DS)2. A dermatoscopia clássica é realizada infiltrando a pele com fluido para aumentar a transmissão de luz e reduzir a quantidade de luz refletida. A dermatoscopia à luz polarizada, que vem sendo desenvolvida nos últimos anos, permite ainda a observação de estruturas subcutâneas sem o uso de uma solução infiltrante, filtrando a luz difusamente refletida da superfície da pele usando um filtro polarizador.
O lúpus eritematoso discóide (LED) é a forma mais comum de lúpus cutâneo que geralmente afeta áreas expostas ao sol, como rosto, couro cabeludo e parte superior do tronco. As lesões cutâneas em pacientes com LED apresentam variação significativa. Diferenciar lesões de LED no couro cabeludo e em outras áreas de doenças inflamatórias, neoplásicas ou infecciosas pode ser um desafio em alguns casos. Atualmente, o LED pode ser diagnosticado usando métodos como observação de lesões cutâneas pelos médicos, biópsia de pele e exames não invasivos, como dermatoscopia. A biópsia de pele tem sido um método importante para o diagnóstico de LED, pois a análise patológica de amostras de tecido fornece evidências confiáveis. No entanto, tem limitações. É um procedimento invasivo, causando dor aos pacientes e acarretando riscos como infecção, sangramento e cicatrizes, o que pode levar alguns pacientes a recusá-lo. Além disso, as amostras de tecido são limitadas, com risco de erro de amostragem. Se a amostra não for de uma área de lesão típica, pode ocorrer um diagnóstico incorreto ou um diagnóstico perdido. O exame patológico é complexo e demorado, geralmente levando dias a semanas, potencialmente atrasando o tratamento. Também é difícil realizar uma biópsia de todas as lesões cutâneas suspeitas de LED. Além disso, a inspeção visual não pode revelar estruturas da camada profunda da pele e detalhes da lesão, dificultando o diagnóstico precoce de lesões ocultas ou casos com alterações de aparência não óbvias durante a progressão da doença.
A dermatoscopia pode auxiliar no diagnóstico diferencial precoce e na seleção de locais adequados para biópsia de pele. Também pode fornecer informações mais detalhadas que são difíceis de observar a olho nu e têm vantagens óbvias na melhoria da acurácia, sensibilidade e especificidade diagnósticas3, auxiliando no estadiamento e avaliação da doença e no diagnóstico diferencial. Portanto, é uma ferramenta de diagnóstico adjuvante muito eficaz. Este exame pode ser realizado em bebês, mulheres grávidas e idosos sem contra-indicações absolutas. Do ponto de vista patológico, as lesões de LED são caracterizadas principalmente por hiperqueratose epidérmica, formação de tampões foliculares, degeneração da liquefação das células basais e infiltração linfocítica ao redor dos vasos sanguíneos e apêndices na derme superficial4. As características observadas na dermatoscopia são o reflexo direto dessas alterações patológicas na superfície da pele. Por exemplo, os tampões foliculares apresentam-se como estruturas pontilhadas ou cônicas pretas ou marrons à dermatoscopia, o que é consistente com as alterações patológicas de hiperqueratose das células epiteliais foliculares e acúmulo de substâncias queratinosas no orifício folicular. A dilatação vascular e a morfologia anormal estão relacionadas às alterações vasculares causadas pela inflamação ao redor dos vasos sanguíneos na derme superficial3.
Protocolo
O protocolo foi aprovado pelo Comitê de Ética do Hospital de Dermatologia de Xangai. O estudo obteve consentimento do paciente/participante para usar as imagens/dados na publicação.
1. Preparação
- Triagem de pacientes
- Comece revisando o histórico médico do paciente e realizando um exame físico.
- Identifique pacientes com suspeita de LED, particularmente aqueles com eritema na face e outras áreas expostas, muitas vezes acompanhados de escamas aderentes. Embora essas áreas sejam normalmente afetadas, considere outros locais também.
- Contra-indicações
- Ao realizar este procedimento, apesar da ausência de contra-indicações absolutas, exclua categoricamente os pacientes incapazes de cooperar com o exame ou recusar-se a se submeter ao procedimento.
- Preparando o ambiente de exame
- Certifique-se de que a sala de exame esteja bem iluminada. Abra as persianas ou cortinas para permitir que a luz natural preencha a sala.
- Se a luz natural for insuficiente, use iluminação artificial adicional que forneça iluminação clara e uniforme.
- Defina a temperatura ambiente (RT) para um nível confortável, normalmente em torno de 20-25°C. Certifique-se de que a sala esteja limpa, organizada e livre de distrações ou obstruções.
2. Procedimento de exame dermatoscópico
- Posicionamento do paciente
- Guie o paciente para a sala de exame e peça-lhe que se sente na cadeira de exame ou deite na cama de exame, se necessário. Posicione a cadeira de exame contra uma cortina preta ou fundo semelhante para expor totalmente as lesões cutâneas.
- Limpe a pele com um limpador suave e não irritante (cotonetes com álcool 75%) para remover óleo, sujeira ou cosméticos. Para áreas como o couro cabeludo que precisam ser barbeadas, raspe cuidadosamente a área usando uma navalha limpa e afiada, evitando abrasões ou cortes. Certifique-se de que a pele esteja completamente seca antes de prosseguir para a próxima etapa.
- Processo de exame
- Clique duas vezes no ícone do software no sistema do computador para iniciar a dermatoscopia. Verifique os níveis de ampliação do dispositivo de dermatoscopia (geralmente 20× a 40×) e a qualidade da luz polarizada e garanta a funcionalidade geral do dispositivo.
- Use o modo de câmera de alta definição do dermoscópio para capturar uma fotografia geral das lesões cutâneas.
- Desinfete a lente do dermatoscópio com uma bola de algodão embebida em álcool 75% e seque-a suavemente.
- Coloque suavemente a dermatoscopia na superfície da pele para examinar. Ajuste lentamente o botão de foco até que a lesão cutânea fique claramente visível.
- Mude o modo de luz polarizada para aumentar a visibilidade das estruturas da pele.
- Observe a forma da lesão, observando quaisquer irregularidades ou assimetrias.
- Examine a cor em busca de variações na pigmentação. Inspecione a estrutura vascular, prestando atenção ao padrão e densidade dos vasos sanguíneos; vasos arborizantes espessos são sempre detectados em lesões cutâneas de LED.
- Ajuste a ampliação pressionando os botões + e - na lente para visualizar a lesão de diferentes ângulos, garantindo que todos os detalhes relevantes sejam capturados.
- Segure a dermatoscopia firmemente com a mão e mude suavemente o ângulo entre a dermatoscopia e a superfície da pele. Certifique-se de mover-se devagar e levemente para evitar grandes mudanças que possam afetar a observação.
- Observe continuamente a imagem na dermatoscopia e pare de ajustar quando a imagem estiver mais nítida.
3. Registro e análise
- Gravação de recursos
- Documente as características dermatoscópicas das lesões cutâneas e faça um registro descritivo detalhado das lesões. Lesões cutâneas, como estruturas pontilhadas pretas ou marrons nos orifícios do folículo piloso, vasos arborizantes vermelhos e vasos pontilhados ou circulares ao redor dos folículos pilosos são frequentemente observadas em casos de LED.
- Diagnóstico final
- Depois de concluir o exame dermatoscópico e reunir todas as informações necessárias, revise as manifestações clínicas do paciente, o histórico médico e outros resultados relevantes do exame. Com base nessa avaliação abrangente, faça um diagnóstico final.
- Recomendações e acompanhamento
- Se o diagnóstico for claro, forneça ao paciente recomendações apropriadas, que podem incluir modificações no estilo de vida, tratamentos tópicos ou encaminhamentos para outros especialistas.
- Se for necessário um exame ou tratamento adicional, explique detalhadamente a necessidade de etapas adicionais. Desenvolva um plano de acompanhamento descrevendo as próximas etapas, o cronograma esperado para o acompanhamento e quaisquer instruções ou precauções específicas para o paciente.
Resultados
A dermatoscopia do LED facial (áreas sem couro cabeludo) revela várias características diferentes de acordo com o estágio da doença e a localização das lesões cutâneas (sem couro cabeludo vs. couro cabeludo). De acordo com uma revisão anterior da literatura5, os achados mais comuns no LED do couro cabeludo são tampões ceratóticos foliculares, seguidos por óstios foliculares ausentes e pontos fibróticos brancos, amarelos, pretos e vermelhos. Em contraste, as características dermatoscópicas mais comuns das aberturas foliculares em lesões de LED não escalpáticas foram tampões queratóticos, pontos vermelhos e folículos dilatados. Plugues queratóticos foliculares, pontos vermelhos, grandes pontos amarelos ou amarelo-marrom e descamação branca são as características mais comuns do LED precoce e ativo do couro cabeludo. Áreas brancas sem estrutura (manchas brancas), áreas vermelhas leitosas, perda de aberturas foliculares e "aranhas vermelhas em pontos amarelos" são geralmente observadas no LED inativo do couro cabeludo em estágio terminal. Vasos arborizantes espessos foram detectados na periferia das lesões ativas e tardias doLED6. Os vasos lineares são mais frequentemente documentados em casos de LED sem couro cabeludo, enquanto os vasos arborizados, pontilhados, em grampo de cabelo e enrolados são mais frequentemente documentados em casos de LED no couro cabeludo. As características da dermatoscopia em áreas específicas são dignas de nota. A característica mais comum do LED labial é a telangiectasia, seguida por escamas de manchas de pigmento marrom, áreas brancas sem estrutura, manchas de sangramento e erosões7. Um estudo prévio relatou a presença de pterígio e onicólise distal associados a áreas avasculares brancas, vasos tortuosos no eponíquio e escamas finas e vasos pontiagudos no hiponíquio8. O LED é ainda caracterizado por uma ampla variedade de achados dermatoscópicos. As manifestações dermatoscópicas do LED precisam ser diferenciadas daquelas de múltiplas doenças, como rosácea, dermatite seborreica e líquen plano9. As manifestações típicas da dermatite seborreica observadas na dermatoscopia são vasos pontilhados e escamas amarelas. Na dermatoscopia, a rosácea geralmente se apresenta como "vasos poligonais". Assim, os médicos devem considerar cuidadosamente as manifestações dermatoscópicas do LED. O diagnóstico dermatoscópico precisa ser combinado com o histórico médico do paciente, exames de sangue séricos e, quando necessário, ultrassom, microscopia confocal e biópsia para um diagnóstico abrangente.
Apresentamos aqui uma lesão cutânea não escalposa (Figura 1) e suas manifestações dermatoscópicas em um paciente do sexo masculino com LED (Figura 2 e Figura 3), incluindo um pequeno número de escamas e tampões de chifre vermelho na abertura do folículo piloso, circundados por um halo vermelho.
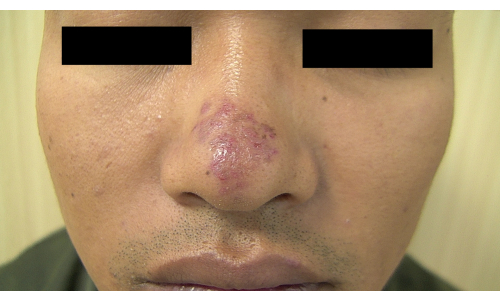
Figura 1: Lesões cutâneas faciais de um paciente do sexo masculino com LED. Eritema na ponta do nariz, com infiltração leve. Clique aqui para ver uma versão maior desta figura.
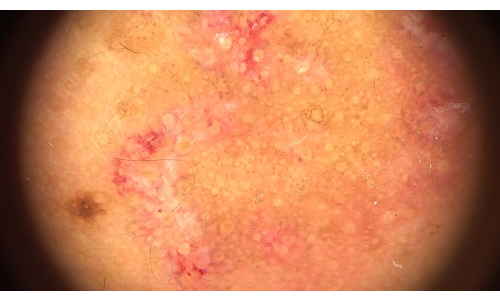
Figura 2: Manifestações dermatoscópicas em paciente do sexo masculino com LED. Um pequeno número de escamas e tampões de chifre vermelhos na abertura do folículo piloso, cercados por um halo vermelho. (Ampliação: 20×, modo de luz polarizada) Clique aqui para ver uma versão maior desta figura.
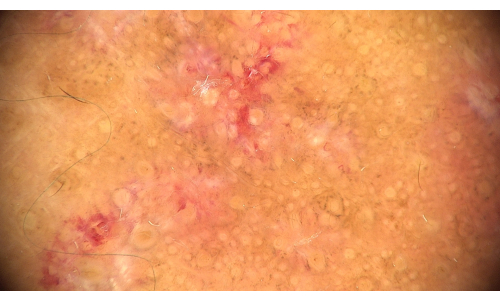
Figura 3: Manifestações dermatoscópicas em paciente do sexo masculino com LED. Um pequeno número de escamas e tampões de chifre vermelhos na abertura do folículo piloso, cercados por um halo vermelho. (Ampliação: 30×, modo de luz polarizada) Clique aqui para ver uma versão maior desta figura.
Discussão
A dermatoscopia é uma alternativa não invasiva, conveniente e em tempo real à biópsia de pele. Em 1920, Saphier utilizou dermatoscopia para examinar lesões de nevo e melanoma e fez um diagnóstico descritivo baseado na cor e morfologiada pele 10. Em 2001, a Conferência Internacional de Dermatologia estabeleceu critérios diagnósticos unificados para a dermatoscopia. Recentemente, a pesquisa sobre dermatoscopia digital também aumentou rapidamente. O método DP é uma tecnologia de imagem digital microscópica desenvolvida pela primeira vez no século 212, composta principalmente por diodos emissores de luz com comprimentos de onda específicos. Esta técnica filtra efetivamente a interferência da luz refletida na superfície da pele, melhorando assim a visibilidade das lesões cutâneas. O cristalino não entra em contato direto com a pele e não necessita de nenhum agente de acoplamento, reduzindo assim a pressão sobre a pele e permitindo a observação clara de estruturas mais profundas11. Comparado com o modo DS, o modo DP é mais comumente aplicado em exames clínicos para erupções cutâneas escamosas e áreas sensíveis, como olhos, boca e nariz. Isso pode reduzir a taxa de infecção causada pelo contato direto. No entanto, a clareza da imagem obtida pelo método DS foi ligeiramente melhor do que a obtida pelo método DP.
A dermatoscopia foi inicialmente utilizada para o diagnóstico precoce de doenças pigmentares e tumorais da pele. Desempenha um papel importante nas doenças pigmentares. Os padrões dermatoscópicos específicos dos locais incluem lesões melanocíticas acrais, especificamente aquelas com o padrão de sulco paralelo ou padrão de crista paralela. A presença desses padrões paralelos pode ser atribuída à distribuição distinta de melanócitos benignos e malignos12. Atualmente, a dermatoscopia é amplamente utilizada para tratar doenças inflamatórias, vasculares e reumáticas13. O método de desinfecção da dermatoscopia é conveniente. Usamos cotonetes com álcool 75% para limpar a superfície da dermatoscopia para desinfecção. Durante os exames dermatoscópicos, artefatos e possíveis armadilhas podem ser encontrados. Os artefatos incluem artefatos de reflexão, artefatos de movimento e artefatos de foco. Os artefatos de reflexão ocorrem porque a presença de substâncias como óleos, umidade ou géis na superfície da pele durante a dermatoscopia pode causar reflexos, formando pontos brilhantes ou listras nas imagens. Ajustando o ângulo da fonte de luz e limpando adequadamente a pele do paciente, os artefatos de reflexão podem ser evitados com eficácia. Os artefatos de movimento são causados por pequenos movimentos do paciente durante o exame, o que leva a imagens borradas. Informar o paciente para ficar parado antes de fotografar e tentar encurtar o tempo de disparo durante o exame pode ajudar a obter imagens nítidas rapidamente. Os artefatos de foco são devidos ao foco impreciso da dermatoscopia, resultando em desfoque de algumas áreas da imagem. Portanto, ajustar a distância focal corretamente e reajustá-la ao alternar as ampliações pode garantir a clareza das imagens. As armadilhas potenciais incluem armadilhas de diagnóstico, problemas de equipamento e diferenças de operadores. Como as manifestações dermatoscópicas de algumas doenças de pele podem ser semelhantes, elas são propensas a diagnósticos incorretos. A combinação de uma síntese de várias características, sintomas clínicos, histórico médico e outros métodos de exame pode melhorar a precisão do diagnóstico. A qualidade e o desempenho do equipamento também podem afetar os resultados do exame. É necessário manter e calibrar regularmente o equipamento e reparar ou substituir os componentes em tempo hábil quando forem encontrados problemas como fontes de luz cintilantes ou imagens borradas. Pode haver diferenças na interpretação das imagens dermatoscópicas entre os diferentes operadores. É aconselhável discutir a redução dessas diferenças por meio de procedimentos padronizados de treinamento e operação.
Se a imagem estiver borrada, pode-se limpar suavemente a lente com um pano limpo e macio. Se o foco for impreciso, a dermatoscopia deve primeiro ser ajustada para a lente de baixa ampliação. Depois de encontrar a área alvo, ajuste lentamente o botão de foco até que a imagem fique nítida. Em seguida, mude para a lente de alta ampliação conforme necessário e ajuste o foco novamente da mesma maneira. Se a fonte de luz estiver piscando, verifique se a fonte de luz tem mau contato ou está envelhecendo. Se houver problemas de transmissão de dados, verifique se o cabo de dados está firmemente conectado. Tente reconectar o cabo de dados. Se o cabo de dados estiver conectado corretamente, pode-se reiniciar o software ou o computador. Se a operação da dermatoscopia for lenta, pode ser devido à memória insuficiente. Limpe os arquivos inúteis do sistema para liberar memória. Se houver problemas que não possam ser resolvidos, registre-os em tempo hábil e entre em contato com o engenheiro técnico para obter assistência.
Em resumo, as vantagens da dermatoscopia são as seguintes: 1) pode ajudar a determinar a localização ideal da biópsia e contribuir para uma redução notável nas taxas de biópsia e complicações desnecessárias; 2) permite delinear com maior precisão os limites das lesões cutâneas nas dermatoses tumorais, auxiliando na determinação das margens cirúrgicas14; 3) seu campo de visão para observação de lesões cutâneas é amplo, o que pode compensar as limitações de observar um único corte patológico na biópsia de pele; 4) é um método de exame eficaz para o diagnóstico precoce e preciso de doenças, podendo auxiliar os dermatologistas na diferenciação entre duas ou mais condições dificilmente distinguíveis a olho nu; e 5) é em tempo real e pode reduzir biópsias de pele desnecessárias, aliviando o medo do paciente; 6) é um exame relativamente rápido, que minimiza o tempo e os custos associados15. No entanto, existem algumas limitações da dermatoscopia: 1) possui forte subjetividade; 2) é necessário melhorar ainda mais os critérios diagnósticos para alcançar uma aplicação mais ampla.
No geral, postulamos que essa metodologia não invasiva, mas altamente eficaz, será mais amplamente aplicada no diagnóstico precoce de doenças reumáticas, oferecendo esperança a um espectro mais amplo de pacientes.
Divulgações
Os autores declaram não haver conflitos de interesses.
Agradecimentos
Agradecemos ao paciente por fornecer consentimento informado por escrito para a publicação dos detalhes e imagens do protocolo.
Materiais
| Name | Company | Catalog Number | Comments |
| Dermoscope vexia | FotoFinder Systems | Medicam 1000 |
Referências
- Zalaudek, I., et al. Dermoscopy in general dermatology. Dermatology. 212 (1), 7-18 (2006).
- Nikam, V. V., Mehta, H. H. A nonrandomized study of trichoscopy patterns using nonpolarized (contact) and polarized (noncontact) dermatoscopy in hair and shaft disorders. Int J Trichology. 6 (2), 54-62 (2014).
- Fathy, H., Ghanim, B. M., Refat, S., Awad, A. Dermoscopic criteria of discoid lupus erythematosus: An observational cross-sectional study of 28 patients. Indian J Dermatol Venereol Leprol. 88 (3), 360-366 (2022).
- Li, Q., Wu, H., Zhou, S., Zhao, M., Lu, Q. An update on the pathogenesis of skin damage in lupus. Curr Rheumatol Rep. 22 (5), 16(2020).
- Zychowska, M., Zychowska, M. Dermoscopy of discoid lupus erythematosus - a systematic review of the literature. Int J Dermatol. 60 (7), 818-828 (2021).
- Errichetti, E., Stinco, G. Dermoscopy in general dermatology: A practical overview. Dermatol Ther (Heidelb). 6 (4), 471-507 (2016).
- Salah, E. Clinical and dermoscopic spectrum of discoid lupus erythematosus: novel observations from lips and oral mucosa. Int J Dermatol. 57 (7), 830-836 (2018).
- Navarro-Trivino, F. J., Ruiz-Villaverde, R. Chronic discoid lupus: An uncommon cause of nail atrophy. Sultan Qaboos Univ Med J. 18 (3), e411-e412 (2018).
- Lallas, A., et al. Dermoscopic patterns of common facial inflammatory skin diseases. J Eur Acad Dermatol Venereol. 28 (5), 609-614 (2014).
- Ashfaq, A. M., Ralph, P. B., Alfred, W. K. Atlas of Dermoscopy. , CRC Press. London. (2005).
- Argenziano, G., Soyer, H. P., Chimenti, S., Argenziano, G., Ruocco, V. Impact of dermoscopy on the clinical management of pigmented skin lesions. Clin Dermatol. 20 (3), 200-202 (2002).
- Tanaka, M. Dermatol. J Dermatol. 33 (8), 513-517 (2006).
- Lallas, A., et al. Accuracy of dermoscopic criteria for the diagnosis of psoriasis, dermatitis, lichen planus and pityriasis rosea. Br J Dermatol. 166 (6), 1198-1205 (2012).
- Robinson, J. K. Use of digital epiluminescence microscopy to help define the edge of lentigo maligna. Arch Dermatol. 140 (9), 1095-1100 (2004).
- Zalaudek, I., et al. Time required for a complete skin examination with and without dermoscopy: a prospective, randomized multicenter study. Arch Dermatol. 144 (4), 509-513 (2008).
Reimpressões e Permissões
Solicitar permissão para reutilizar o texto ou figuras deste artigo JoVE
Solicitar PermissãoThis article has been published
Video Coming Soon
Copyright © 2025 MyJoVE Corporation. Todos os direitos reservados